和歌山労災病院 外科の診療内容
和歌山ろうさい病院外科は日本外科学会、日本消化器外科学会、日本胃癌学会、日本消化器病学会、日本消化器内視鏡学会の認定施設であり、学会より認定された指導医、専門医により消化器外科、内視鏡外科、一般外科を担当しています。具体的には食道がん、胃がん、大腸がん、肝臓がん、膵がん、胆道がんなどの消化器がんの手術や食道裂孔ヘルニア、食道アカラシア、胆石症、消化管穿孔、虫垂炎、痔などの様々な消化器良性疾患や鼠径ヘルニアなどの一般外科疾患の治療を行っています。
特に最近は腹腔鏡や胸腔鏡を用いた内視鏡外科手術に力を入れており(日本内視鏡外科学会技術認定医が手術を担当します)、食道がんに対する胸腔鏡下食道切除や胃がん、大腸がんに対する腹腔鏡下手術、腹腔鏡下胆のう摘出術、腹腔鏡下虫垂切除さらに鼠径ヘルニアに対する腹腔鏡下ヘルニア修復術を積極的に行うなど、患者さんに優しい低侵襲な外科治療を心がけています。なお、当院での腹腔鏡、胸腔鏡の手術の際には、必要に応じてハイビジョン3D内視鏡システムを用いることでより詳細な手術を行うことが可能となっています。
臓器別、疾患別診療内容(→)の詳細については各々の項をご参照ください
スタッフ紹介
| 岩橋 誠 | 副院長 外科部長(兼) 昭和61年 和歌山県立医科大学卒業 平成4年 和歌山県立医科大学大学院修了 専門:食道・胃・大腸外科、内視鏡外科、がん化学療法 和歌山県立医科大学臨床教授 日本外科学会認定医・専門医・指導医 日本消化器外科学会認定医・専門医・指導医 消化器がん外科治療認定医 日本内視鏡外科学会技術認定医・評議員 日本食道学会食道科認定医・食道外科専門医・評議員 日本消化器病学会専門医・指導医 日本胃癌学会評議員 日本がん治療認定医機構がん治療認定医 日本消化器内視鏡学会認定医・専門医 医学博士 |
|---|---|
| 山本 基 | 第二外科部長 平成7年 和歌山県立医科大学大学院修了 専門:肝・胆・膵外科、救急災害医療 日本外科学会専門医・指導医 日本消化器外科学会 専門医・指導医・消化器がん外科治療認定医 日本がん治療認定医機構がん治療認定医 日本臨床外科学会 評議員 日本消化器病学会 専門医・指導医 日本肝臓学会 肝臓専門医・指導医 日本胆道学会 認定指導医 日本肝胆膵外科学会 評議員 日本救急医学会 救急科専門医 日本腹部救急医学会 腹部救急認定医・評議員 統括DMAT 和歌山県地域災害医療コーディネーター 医学博士 |
| 宮澤 基樹 | 第三外科部長 平成13年 和歌山県立医科大学卒業 専門:消化器外科一般 日本外科学会専門医・指導医 日本消化器外科学会専門医・指導医 日本消化器外科学会消化器がん外科治療認定医 日本膵臓学会認定指導医 医学博士 |
| 桐山 茂久 | 第四外科部長 平成15年 自治医科大学卒業 専門:消化器外科一般 日本外科学会専門医・指導医 日本消化器外科学会専門医・指導医・消化器がん外科治療認定医 日本がん治療認定医機構がん治療認定医 医学博士 |
| 福田 直城 | 外科副部長 平成26年 産業医科大学卒業 専門:消化器外科一般 日本外科学会専門医 日本消化器外科学会専門医・消化器がん外科治療認定医 日本消化器病学会専門医 日本がん治療認定機構がん治療認定医 日本食道学会食道科認定医 産業医 医学博士 |
| 山本 裕介 | 外科医師 令和4年 和歌山県立医科大学卒業 専門:消化器外科一般 |
臓器別、疾患別診療内容
食道の病気
食道はノドと胃をつなぐ長さ25cm程度のくだ状の臓器です。食道に病気があると胸焼けがする、食事をするとしみる、食事が通らない、胸のつかえがある、などの症状が出てきます。これらの症状を認める場合は早めの受診をおすすめします。
1. 食道がん
1) 症状
小さい“がん”はほとんどが無症状ですが、食べ物を飲み込んだ時に胸の奥がチクチク痛んだり、熱いものを飲み込んだ時にしみたりすることがあり,早期発見のために注意すべき症状です。しかし、がんが少し大きくなるとこのような感じがなくなることが多く,検査を受けずに放っておかれることも少なくありません。癌がさらに大きくなるとつかえ感,飲み込みづらい感じが出て来るようになります。
2) 診断と治療
2022年9月に日本食道学会が食道癌診断・治療ガイドライン(改訂第5版)を発刊しています。私たちはそのガイドラインをふまえながらより具体的な診療指針に基づいて診療を行っています。上部消化管内視鏡(特殊光観察、拡大内視鏡を含む)、超音波内視鏡、マルチスライスCTおよびFDG-PETなどによりがんの進行具合を正確に診断して治療方針を決定しています。具体的には早期がんであれば内視鏡医により内視鏡的治療(内視鏡で腫瘍を切り取る)を施行します。進行癌では抗がん剤治療でがんを小さくしてから手術を行っていますし、状況によっては放射線治療を抗がん剤と併用して行う事もあります。
またえん転移や周囲臓器の治療においては消化器内科および放射線科などの他の診療科と連携しながら、個々の患者さんごとに検討し、さらに患者さん自身と充分相談した上で最も適切な治療を選択しています。
3) 食道がんの手術
食道がんの手術は患者さんにとっては身体への負担が最も大きな手術のひとつです。したがって手術の質はもちろんのこと、術後管理の方法も手術の成否に大きくかかわってきます。400例以上の食道がん手術執刀経験を有する食道外科専門医が中心となって手術を行っています。手術の方法は次に述べる胸腔鏡下手術を原則としていますが、病状によって開胸手術を行う事もあります。
![[胸腔鏡下食道切除術]](https://www.wakayamah.johas.go.jp/wp-content/uploads/2018/04/cbf5b9f60da99bf791c0aa12a770f429-300x224.jpg)
[胸腔鏡下食道切除術]
この方法は従来の開胸手術と異なり、痛みが少なく、離床が早い上、術後の呼吸機能低下が少ないなど多くの利点があり、合併症の頻度も非常に少なくなっています。ただし、昔に患った肺炎などによる胸膜癒着が激しい場合や胸部上部の巨大な腫瘍を伴う場合は適応外となります。
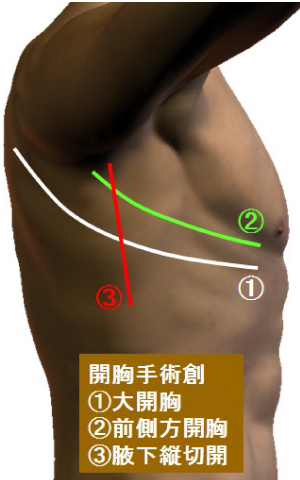
開胸手術
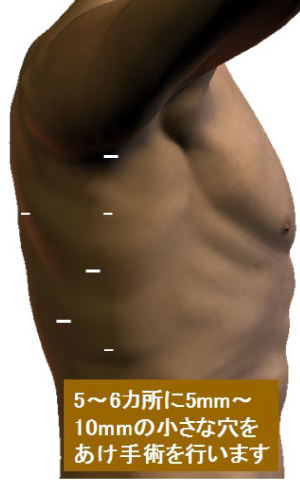
胸腔鏡手術
モニターを見ながら手術を行います
4) 食道がんの手術前後の取り組み
食道がんの手術は患者さんにとっての負担がとても大きく、そのため術後肺炎などの合併症の頻度がとても高いと言われています。私たちは他の診療科と連携しながら合併症をできるだけ起こさないために様々な準備を行った上で手術を行います。特にリハビリテーション部の協力を得て術前より心肺機能強化訓練や筋力強化訓練などを行い、術後も術翌日より歩行訓練を行うなど積極的に周術期リハビリテーションを行い術後合併症軽減に成功しています。
2.食道粘膜下腫瘍
多くは良性で、症状が無く偶然発見される場合も多くあります。圧迫症状、狭窄症状があれば治療の対象となります。治療は切除が原則ですが、当科では胸腔鏡下切除を第1選択にしています。
3.食道裂孔ヘルニア
食道は食道裂孔という横隔膜の穴を通って腹腔内に入り胃につながります。この食道と胃の接合部を噴門と呼びますが、噴門が食道裂孔から上の胸の中(縦隔内)へ引き上がってしまい、それにつれて胃の一部も胸の中に引き上がってしまった病態を食道裂孔ヘルニアといいます。逆流症状が主であり、症状が強い場合は手術が必要となります。手術は引き上がった胃を腹腔内に戻し、逆流が起きないように胃を腹部食道に巻き付けて逆流が起きないようにします。また広がった食道裂孔を縫縮します。当科では腹腔鏡下手術を第1選択にしています。
4.食道アカラシア
食道と胃のつながり目のところに下部食道括約筋(LES)があります。食物が食道から胃に運ばれる際にはLESが緩んで食物を胃に速やかに流します。アカラシアはこのLESの働きが障害された病気です。すなわち常にLESが収縮した状態にあり、物を飲み込んでもLESが緩まないため飲み込んだものが胃に流れずいつまでも食道にたまってしまいます。このため物を飲み込みにくい、なにかつかえた感じがする、吐いてしまうなどといった症状を認めるようになります。治療は薬物療法や内視鏡下バルーン拡張術などがありますが、効果は長続きせず、多くは最終的に手術が必要となります。当科では腹腔鏡下手術(Heller-Dor法)を第1選択にしています。
胃の病気
1.胃がん
近年、本邦では胃がんは減少傾向にありますが、日本のがん統計2023では2019年の罹患数は男性で第3位であり、女性では第4位という依然頻度の高い疾患です。一方で、近年、その治療法の発展はめざましく、ごく初期の胃がんでは内視鏡を用いて病巣のみを切除することで根治できることがあります。また手術が必要な場合でも腹腔鏡を用いた体に負担の少ない方法で手術ができる場合もあります。
2021年7月に日本胃癌学会が胃癌治療ガイドライン(改訂第6版)を発刊しています。当科はそのガイドラインをふまえて具体的な診療指針を作製しそれに基づいて診療を行っています。分化型の粘膜がんや3cm以下の分化型の粘膜下層軽度浸潤がんなどは消化器科で内視鏡治療を行っています。内視鏡的治療の適応のない早期胃癌や漿膜浸潤(胃の外側までがんが顔を出していること)やリンパ節転移を認めない進行癌は腹腔鏡下手術(幽門側胃切除、噴門側胃切除、胃全摘)の適応としています。なかでも幽門(胃の出口)から4cm以上離れたリンパ節転移のない胃中部早期胃癌に対しては幽門を残して胃を切除する腹腔鏡下幽門保存胃切除を行い機能温存に努めています。一方、高度進行胃がんでは抗がん剤治療でがんを小さくしてから手術を行っています。非常に大きながんや広範な漿膜浸潤が予想される場合は全身麻酔下で腹腔鏡を用いて腹腔内を観察する腹腔鏡検査を行い、治療方針を決定することもあります。
なお日本胃癌学会では2023年より施設認定制度が開始されました。当院は初回の審査により2023年4月に日本胃癌学会認定施設Bとして認定されました。
胃がんに対する腹腔鏡手術
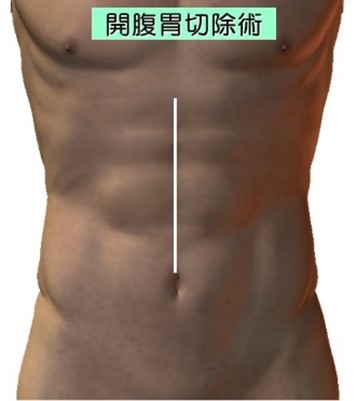
開腹手術創
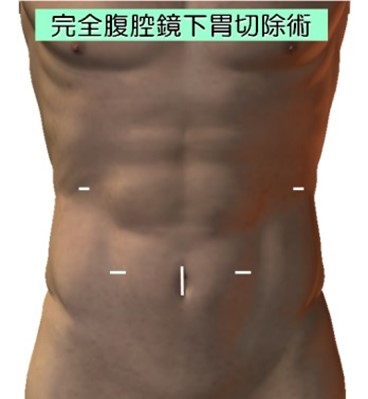
腹腔鏡下手術創
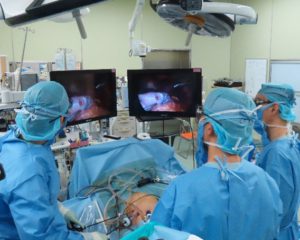
ハイビジョン3Dシステムを用いた腹腔鏡下胃切除術
開腹胃切除の場合は通常胸骨下端から臍もしくは臍横までの上腹部正中切開を行います。一方腹腔鏡下胃切除の場合は上腹部中心に6カ所に5mm~10mmの小さな穴をあけ、そこからトロッカーと呼ばれる筒を挿入します。そこからハイビジョン3D高性能カメラ挿入してテレビモニターを見ながら手術を行います。手術に参加する医師が同時に同じ画面を見て手術を行いますので充分確認しながら、より安全に手術をすることができます。臍の傷を少し広げて切除臓器を取り出し、再建は腹腔鏡下に行います。腹腔鏡下手術は傷が小さいため術後の痛みが軽度であり、翌日より普通に歩いていただけています。術後の癒着も少なく腸の運動の回復が早くなります。また美容的にも優れています。
2. 胃粘膜下腫瘍
多くは無症状で内視鏡などで偶然発見される場合も多くあります。70%は消化管間葉系腫瘍(gastrointestinal stromal tumor; GIST)であるため注意が必要です。出血や圧迫症状、狭窄症状があれば手術の対象となります。症状がなくても2cmを超えるもので増大傾向のあるものや超音波内視鏡下生検(EUS-FNA)で病理学的にGISTと診断されれば手術の適応となります。手術は胃部分切除が原則です。当科では腹腔鏡下胃部分切除を第1選択にしています。また胃噴門に近い場合や内腔発育型は消化器科と協力して腹腔鏡、内視鏡合同手術(LECS/CELS)を行っています。
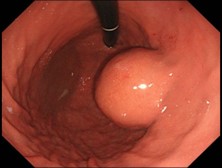
胃内発育型GIST
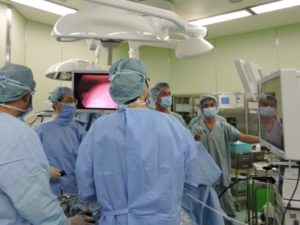
外科医と内視鏡医が合同で手術を行います
大腸の病気
1. 大腸がん(結腸がん、直腸がん)
大腸は1.5~2mほどの長さの管状の臓器で右下腹部から時計回りに小腸を取 り囲むように位置し、大きく分けて結腸と直腸の2つに分けられる臓器です。大腸がんは大腸の内側の粘膜から発生するがんであり、近年の高齢化や食生活の欧米化により大腸がんの数は年々増えています。2019年の全国がん登録罹患データでは大腸がんが罹患数1位となっており日本人が最もかかっているがんとも言えます。
がん罹患数の順位(2019年)
| 1位 | 2位 | 3位 | 4位 | 5位 | |
| 総数 | 大腸 | 肺 | 胃 | 乳房 | 前立腺 |
| 男性 | 前立腺 | 大腸 | 胃 | 肺 | 肝臓 |
| 女性 | 乳房 | 大腸 | 肺 | 胃 | 子宮 |
全国がん登録罹患データより
このように増加傾向である大腸がんですが他のがん腫と比較すると治りやすいがんとも言われています。がん診療連携拠点病院等院内がん登録(2013-2014 年診断例)によると、すべてのがんの平均5年相対生存率は67.5%であるのに対し大腸がんの平均5年相対生存率は72.5%でした。ステージⅠ期やⅡ期に限れば生存率は90%以上であり大腸がんは早期に発見され積極的に治療することで高い確率で治癒が見込める病気です。
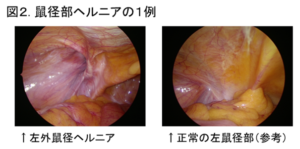
当院では内視鏡を専門とする消化器科医師により大腸の精密検査が多数行われており、早期に発見された大腸がんは消化器科で内視鏡治療が行われています。手術が必要な場合は当科の消化器外科専門医が第一選択として腹腔鏡大腸切除術を行っています。腹腔鏡下手術は従来の開腹手術と比較し非常に小さな傷で行われる手術でありながら開腹手術と同等の治療効果があるとされています(図2)。さらに手術創が小さいだけではなく、繊細な手術操作により出血量も少なくなるためがんの治療を受ける患者さんへの負担を大きく軽減できます。特に直腸癌手術では開腹手術ではかなり見えにくかった骨盤の底でも詳細な観察が可能となるなど利点が大きいと考えています。
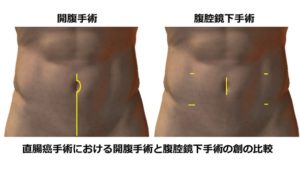
さらに当院では手術療法だけではなく、放射線科や薬物療法センターと連携し、抗がん薬物療法や放射線療法、またそれらを組み合わせた放射線化学療法も積極的に取り入れながら治療に当たっています。放射線療法は特に直腸がんや肛門管がんにおいて化学療法と併用することで非常に高い治療効果を発揮することが知られています。当院では肛門に近い直腸の進行がんや肛門管がんには術前に化学放射線治療を行っており、全例ではありませんが肛門温存が可能となることもあります。また少数例ですが完全にがんが消失した場合は手術を行わず慎重に経過観察を行う場合もあります。
抗がん薬物療法も日々進歩しており、従来の殺細胞性の化学療法だけではなく、がんの発生や増殖に関わる遺伝子やたんぱく質を標的とする分子標的薬も大腸がんで使用できるものが増えてきています。これらの分子標的薬で治療する場合は,がんに効果的な薬を選択するためがん細胞の遺伝子検査が必須となりますが、当院ではこのような遺伝子検査も行い治療に役立てています。
このように当院では患者さんの病状に合わせて治療を、手術はもちろんですが、抗がん剤・分子標的薬・免疫療法剤による薬物療法、放射線治療、免疫療法といった手術以外の治療も併用しながら大腸がん診療に力を入れています。
2. 虫垂炎
右下腹部に存在する虫垂が腸内容(便や糞石)で閉塞し炎症を起こす病気で、一般的に「もうちょう」と呼ばれている疾患です。その炎症の程度によって抗生剤などによる保存的治療を行うか緊急で手術加療を行うかを決定します。また、抗生剤で炎症を落ち着けた後に今後の再発予防のため予定手術で虫垂切除術を行う方法もあります。当院で手術加療を行う場合ほとんどは腹腔鏡下手術で行っています。
3.大腸穿孔による腹膜炎
大腸憩室炎(腸壁の筋層が消失し、袋状になっている部分に便が溜まり炎症をおこす病気)や便による腸閉塞が原因となり、大腸の壁が破れてしまうことがあります。これを穿孔と呼びます。穿孔により便が腹腔内に漏れてしまい腹膜炎となった場合は緊急手術が必要となります。
4.大腸過腸症
大腸が非常に長いことにより腸捻転の原因となることがあります。通常,大腸の腸捻転は内視鏡で修復しますが、これを頻回に繰り返す場合には大腸切除の適応となる場合があります。
膵臓の病気
膵臓は胃の後ろに横たわっている15cmぐらいの臓器です。膵臓は食物を消化するための膵液を分泌したり、血糖値を調節するインスリンなどのホルモンを分泌したりしています。
1.膵がん
症状:膵がんの症状は腹痛、食欲不振、おなかのはり、黄疸(皮膚が黄色くなる)、体重減少、背部痛などがあります。膵臓は胃の背面にあるので、胃が痛いと思っていて、内視鏡検査をしても異常が見つからず、腹部エコーやCT検査で膵臓に異常がみつかることがあります。また、血糖値が上昇し、糖尿病を発症したり、糖尿病が悪化して見つかったりすることも少なくありません。
診断:造影CT検査、MRI検査、超音波内視鏡検査、腹部エコー検査などで診断します。特に超音波内視鏡検査は当院の内視鏡センターで実施することができ、小さな膵がんの診断に有用で、早期発見にもつながります。また、細い針を用いて膵臓の腫瘍から細胞を採取することで顕微鏡による良性、悪性の診断(病理診断)を行うことができます。
治療:日本膵臓学会の「膵がん診療ガイドライン2022」(下記)に基づいて、手術治療、化学療法(抗がん剤)、放射線治療の選択を行っています。膵がんの場合は肝臓など他の臓器に転移がある場合(遠隔転移)は、化学療法を行います。転移がなくても、膵臓のまわりの血管(上腸間膜動静脈など)まで広がっている場合は、化学療法をまず行ってから手術を検討します。また、周囲の血管まで及ばない場合でも、術前に化学療法を行ってから手術を行うことが多くなっています。放射線治療は化学療法と併用し、術前に補助的に実施する場合、膵臓の周りでがんが広がって手術が難しい場合(局所進行)に実施します。また、当院は2023年1月より正確にがん病巣に放射線を照射できる強度変調放射線治療(IMRT)を導入する予定です。膵臓の周りには放射線に弱い胃や十二指腸といった消化管が走行していますが、IMRTの技術を用いると、消化管を避けて膵がんに集中的に放射線照射が可能ですので、膵がん患者さんにより安全かつ効果的に放射線治療をうけていただくことができます。
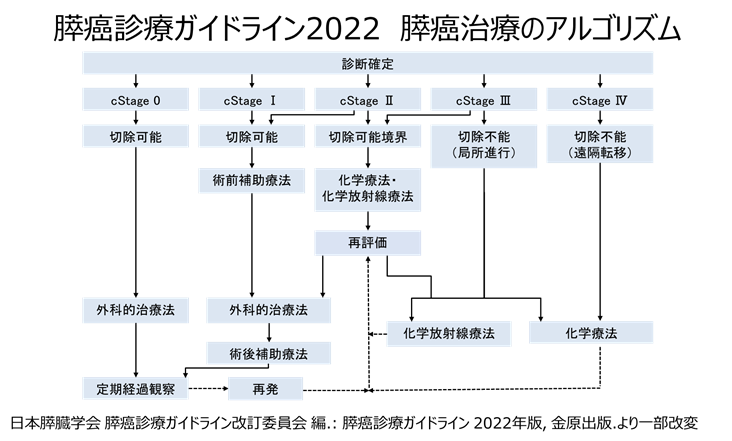
2. 膵神経内分泌腫瘍
インスリンなどを作り出す細胞は膵臓にある内分泌細胞で、腫瘍性に増殖したものを膵神経内分泌腫瘍(PNENと略します)と呼びます。PNENにはインスリンなどのホルモンを産生する機能をもったもの(機能性)ともたないもの(非機能性)があります。PNENの悪性度はさまざまで、大きさや腫瘍細胞の悪性度、転移の有無から手術を行うか、化学療法か、経過観察を判断します。
3. 炎症性膵腫瘤
慢性膵炎や自己免疫性膵炎(自身の免疫が膵臓で炎症を起こしてしまう)が原因で膵がんと見分けがつきにくい腫瘤が膵臓にできる場合があります。先に述べました超音波内視鏡を用いた細胞検査や血液検査で自己免疫に特徴的な抗体を調べて診断します。ただし、炎症性膵腫瘤に膵がんが隠れている場合もあるので、慎重な経過観察が必要です。
4. 腫瘍性膵のう胞
膵臓に液体がたまった袋(のう胞)できることがあります。膵のう胞の中には、がん化するものもあるので、手術をすすめたり、慎重に経過観察を行ったりします。
*膵管内乳頭粘液性腫瘍:IPMNと略して呼ばれます。IPMNは膵液の通り道である膵管が拡張し、ぶどうの房のようにのう胞化してできており、内部には粘液がたまっています。初めは良性で経過観察をしているうちに悪性化する場合があります。壁在結節とよばれる隆起を認めるなどがん化の可能性が疑われれば手術を行います。良性か悪性かの確定診断を得ることが難しい場合もおおく、「IPMN国際診療ガイドライン」に沿った診断、治療選択を行います。
*粘液性のう胞腫瘍:MCNと略して呼ばれます。粘液がたまった比較的厚い膜からなるのう胞です。大部分は女性で、膵体部・尾部にできます。MCNは悪性の可能性があるため手術が必要です。
*漿液性のう胞腫瘍:SCNと略して呼ばれます。非常に小さなのう胞が蜂の巣のように集まったのう胞です。SCNは良性腫瘍であり、基本的には手術は不要です。
膵臓の手術
膵臓は横に長く、右側は膵頭部と呼ばれ、十二指腸に広く接しており、胆管も膵頭部の中を通過します。左側は膵尾部と呼ばれ、左端には脾臓が接しています。膵臓の中央は膵体部とよばれ、大動脈の真上に位置し、大動脈からの動脈枝が近くを走行します。膵臓の病気がこれらのどこにできるかで手術方法も異なります。
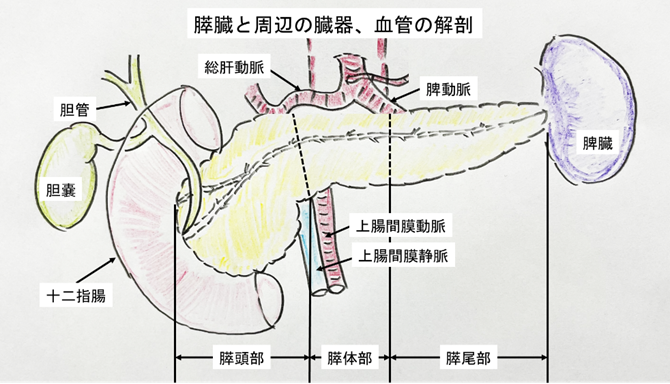
膵頭十二指腸切除術
膵頭部にできた病巣を切除する場合の基本的な手術方法になります。膵頭部、十二指腸、胆管、胆嚢を切除します。切除後は残った膵臓と小腸、胆管と小腸、胃と小腸を消化液や食事が通るようにつなぎなおします。
膵体尾部切除術
膵体部あるいは膵尾部にできた病巣を切除する場合の基本的な手術方法です。膵体部、膵尾部、脾臓を切除します。膵の切離と断端閉鎖は専用の手術用機器で行います。当院では患者さんへの侵襲を軽減できる腹腔鏡下膵体尾部切除術や脾臓温存膵体尾部切除術を病状によって選択します。
膵全摘術
膵全体にひろがった病巣を切除する場合の術式です。十二指腸、胆管、胆嚢、脾臓を切除し、胆管と小腸、胃と小腸をつなぎなおします。術後、インスリンの投与は一生必要となります。他の膵手術でもそうですが、特に膵全摘術では早期から糖尿病専門医、薬剤師、栄養士によるインスリン自己注射や栄養指導を行います。
膵臓手術は患者さんへの侵襲も大きいため、手術を行うかどうかは内科外科の専門チームで検討します。当院では手術のみならず化学療法や放射線治療も組み合わせた、患者さんの体力や病状にあった最適な治療を選択するようにしています。
肝臓の病気
1. 肝臓がん
発生頻度:日本では、年間約3.7万人が肝臓がんと診断され、男女ともに減る傾向にはあるものの、年間約2.4万人もの方が亡くなっています。日本では5番目に多いがんとなっています。
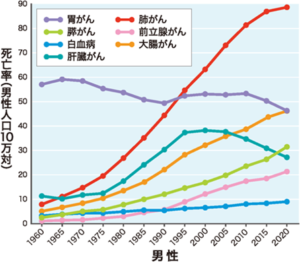
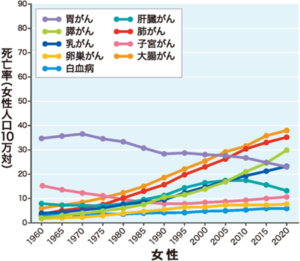
国立がん研究センター がん情報サービス「がん登録・統計」(人口動態統計) 全国がん死亡データ(1958年~2020年)より
各都道府県別の死亡率をみると、佐賀県が最も高くワーストワン。次いで高い方から2位が福岡県、3位が広島県)、4位が大阪府、そして5位が和歌山県(126.9)です。
診断
1)血液検査: 血液検査は肝臓がんの診断に役立ちます。肝臓がんのマーカーであるα-フェトプロテイン(AFP)や肝機能検査(AST、ALT、ビリルビンなど)が行われることがあります。
2)画像検査: 画像検査は肝臓がんの有無やステージの評価に使用されます。主な画像検査には以下のものがあります。
*超音波検査(エコー): 超音波音波を使って肝臓を評価します。腫瘍の位置や大きさ、腫瘍の内部構造などを確認するために行われます。
*CT(コンピュータ断層撮影): 複数のX線画像を組み合わせて詳細な断層像を作成し、肝臓の内部構造や腫瘍の特徴を評価します。
*MRI(磁気共鳴画像法): 強力な磁石と無痛のラジオ波を使用して、肝臓の詳細な画像を作成します。
*PET-CT(陽電子放射線断層撮影): 放射性物質を体内に投与し、がん細胞の代謝活動を可視化することで、がんのステージングや転移の評価を行います。
治療
肝臓がんの治療法は、肝予備能(肝臓の状態)、がんのステージや状態(個数や大きさ)などに基づいて決定されます。
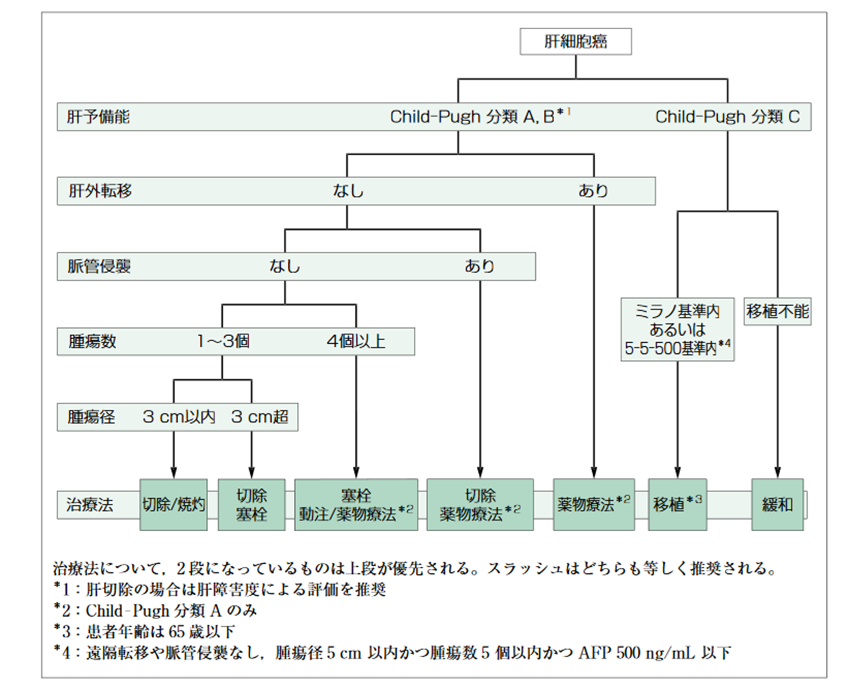
1)外科手術: 早期の肝臓がんや限局性のがんでは、手術によるがん組織の切除が最も一般的な治療法です。肝臓の一部または全体を切除する手術が行われます。ただし、がんが進行している場合や肝臓全体に広がっている場合には、手術は適切ではない場合もあります。また、近年の診断方法の進歩により、ちいさいうちにがんが見つかるようになって、手術を受ける患者さんは減る傾向にあります。
2)マイクロ波焼灼療法(MWA): マイクロ波を使用してがんを焼灼する治療法です。当院では、肝臓内科でこの治療法が多く行われており、良好な治療成績をあげています。
3)抗がん剤療法: 肝臓がんの進行や転移がある場合には、抗がん剤療法が行われることがあります。抗がん剤は、がん細胞の成長を抑制または破壊するために使用されます。また、近年、「分子標的治療薬」とよばれる薬が進歩して、これまでにない高い治療効果を発揮しています。「分子標的治療薬」は、がん細胞にだけ作用して、がん細胞の成長や増殖を阻害するものです。
4)肝動脈化学塞栓療法(TACE)・動脈注入療法(動注療法): 肝臓の動脈のうち、がんに流れ込む血管に抗がん剤などの薬を注入し、がん細胞の栄養供給や増殖をブロックする治療法です。
胆道(胆のう、胆管)の病気
1. 胆のう癌、胆管がん
がんの統計資料では2019年のわが国の胆のう・胆管がんの患者さんは約2.2万人で、年間死亡者数は約1.8万人と6番目に多いがんとなっています。
胆のう・胆管がんの危険因子として一般的に以下のような要因が報告されています。ただしこれらは単独で胆のう・胆管癌を引き起こすわけではなく、様々な要因が関与することでがんの発症リスクが高まると考えられます。
*胆石:胆石は胆のう・胆管の中に形成される石の塊です。長期間の胆石の存在は、胆のう・胆管内の炎症や損傷を引き起こす可能性があり、胆のう・胆管癌のリスクを増加させると考えられています。肝内に胆石が生じる肝内結石は胆管がんの危険因子とされています。
*膵管・胆道合流異常症:この病気はまれな先天異常で、胆のう・胆管がんの高危険群といわれています。通常、膵管と胆管は十二指腸のかべの中で合流しますが、これが十二指腸のかべの外で合流する異常を、「膵管・胆道合流異常症」と呼んでいます。この合流異常があると、膵液と胆汁が胆のうや胆管の中で混ざってしまい、胆のうや胆管で慢性の炎症が持続することになって、がんができてしまうのです。比較的若いかたでも発がんするのが特徴です。「膵管・胆道合流異常症」と診断された場合には、がんを予防するための手術が必要となります。
*原発性硬化性胆管炎:原発性硬化性胆管炎は、胆のう・胆管の慢性的な炎症を特徴とするたいへんまれな疾患です。この患者さんは胆のう・胆管癌の発症リスクが増加する可能性があります。
*化学物質:2012年、わが国の印刷会社の従業員に多数の胆管がんが発生するということがありました。印刷に使用していた揮発性の有機溶剤が原因ではないかといわれています。
*遺伝的要因:一部の遺伝的疾患や遺伝子変異は、胆のう・胆管癌の発症リスクを高めることがあります。
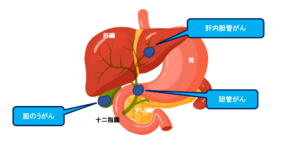
症状
胆管がつまることによる症状がおもなものです。黄疸(皮膚や白目のところが黄色くなる)、かゆみが出る、尿の色が紅茶のようになったりします。 そのほかには、おなかのにぶい痛みが持続したり、体重が減ったりします。
診断方法
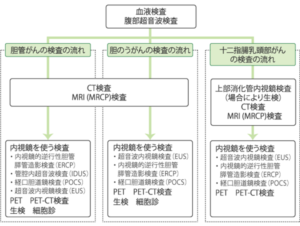
日本肝胆膵外科学会 胆道癌診療ガイドライン作成委員会編「エビデンスに基づいた胆道癌診療ガイドライン 2019年(改訂第3版)」(医学図書出版)
治療
日本における胆のう・胆管がんの標準的な治療法は、以下のような組み合わせで行われることが一般的です。ただし、患者の具体的な状態や病期によって治療計画は異なる場合があります。専門医との相談をおすすめします。
1)外科手術:胆のう・胆管がんでは、可能な範囲での外科手術が標準的な治療となります。胆管切除(胆管切除術)や肝臓切除(肝切除術)など、がんの位置や拡がりに応じて決定されます。
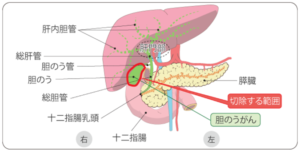
胆のう・胆管がんに対するいろいろな手術の例
肝門部領域胆管がん
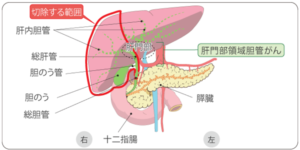
遠位胆管がん、十二指腸乳頭部がん
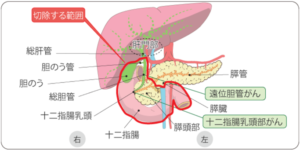
胆嚢がん
2)薬物療法
がんが高度に進行していたり転移がある場合、化学療法が検討されます。化学療法は、抗がん剤を使用してがん細胞を攻撃する治療法です。胆のう・胆管がんの化学療法には、いくつかの抗がん剤が使用されます。以下に代表的な抗がん剤を示します。具体的な治療計画は、患者さんやがんの状況によって異なります。
*ゲムシタビン:ゲムシタビンは、胆のう・胆管がんの治療に広く使用される抗がん剤です。DNAの合成を阻害し、がん細胞の成長を抑制します。
*シスプラチン:シスプラチンも、よく使用される抗がん剤の一つです。細胞分裂を阻害し、がん細胞を破壊する作用があります。
*S-1(エスワン):細胞分裂を阻害し、がん細胞を破壊する作用があります。
*デュルバルマブ:デュルバルマブは、「免疫チェックポイント阻害薬」という、抗がん剤のひとつです。デュルバルマブは、これまで肺がんの治療に使用されることが一般的でしたが、最近、胆のう・胆管がんにも使えるようになり、その有効性がひじょうに期待されています。当院でも採用されています
*カペシタビン:カペシタビンは、経口の抗がん剤で、胆のう・胆管がんの治療に使用されることがあります。
実際にはこれら薬を組み合わせた以下のような治療が行われています。
ゲムシタビン+シスプラチン併用(GC)療法
ゲムシタビン+S1併用(GS)療法
ゲムシタビン+シスプラチン+デュルバルマブ併用(GCD)療法
2.胆石症
胆石症(たんせきしょう)は、もっともよくみられる胆のう・胆管の病気の一つです。胆のうや胆管に結石(けっせき)(胆石)ができることをいい、成人の約10〜20%に胆石があるともいわれていて、その発生率はすこしずつ増加しています。(※「国民健康・栄養調査」(厚生労働省):2019年の国民健康・栄養調査:日本の成人人口における胆石の保有率は男性で約9.4%、女性で約15.9%)
胆石症は、一般的に女性に多く見られます。特に40歳以上の中高年女性に発生率が高く、その割合は男性よりも高い傾向があるといわれてきましたが、食生活の欧米化などにより、男女差は縮まってきています。胆石症の発生率は年齢とともに増加し、とくに40歳以上の年齢層で急増します。
発症リスク: 胆石症の発生には、いくつかのリスク要因が関与しているといわれています。肥満や高脂血症、糖尿病、膵疾患、脂肪肝、急激な体重減少などが胆石症のリスク要因として知られています。また、女性ホルモンや遺伝的要因も関与している可能性があります。
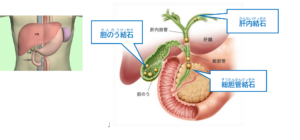
【胆石のできる場所により呼び名が異なり、治療法も異なります】
*胆のう結石
胆のうのなかにできる胆石です。
コレステロール結石がふえてきています。
胆のう摘出術が最も一般的な治療法です。
*総胆管結石
総胆管のなかにできる胆石です。
胆のうから総胆管に移動することがあります。
総胆管のなかに胆石がある場合、胆のうのなかにも胆石があることが一般的です。
経口内視鏡による切石術(結石を摘出)が一般的です。
*肝内結石
肝臓内の胆管(肝内胆管)でできるまれな胆石です。
内視鏡による切石術が不可能な場合は肝切除が必要となる場合があります。
1)症状
胆石を持っている人の約70〜80%は症状を経験しません。一方、残りの20〜30%は次のような症状がでてきます。
*腹痛:みぞおちや右脇腹の痛み
*黄疸:白目、皮膚が黄色になる
*発熱
そのほかには、吐き気、嘔吐(おうと)、食欲不振、消化不良などがあります。
2)診断
*超音波検査(エコー):超音波を使って胆のうや胆のう・胆管内の結石を観察します。超音波検査は簡便で安全であり、胆石の有無や大きさ、位置などを確認するためによく使用されます。
*CT: CTスキャンは、胆石の位置や結石による炎症の程度を確認するのに役立ちます。
*MRI(磁気共鳴画像法):磁力を利用しておなかの中の詳細な画像を作成します。胆石の有無や位置の確認や胆のう・胆管の詳細な形態が確認できます。
無症状の胆石が見つかったら?
健診や人間ドックでたまたま胆石が見つかったとき(無症状胆石)はどうすればよいのでしょうか。
無症状胆石は、症状がなければ経過観察でもよいことになっています。ただ、“経過観察”は“放置しておくこと”ではありません。胆のうの壁が厚くなったり、変形したり、ポリープができていないか(つまり胆のうがんの心配がないか)、など、一年に一度は検査をしておくことをおすすめします。
また一度で症状が出た場合は、たとえ炎症が治まり症状が消失しても、また症状が出る可能性が高いために手術を受けることをおすすめします。胆嚢炎を繰り返すほど手術が困難となり、合併症の頻度他高まります。
3)治療方法
胆石症の治療には、内科的治療と外科治療があります。治療法は症状や患者さんの状態によって組み合わせるのが一般的です。
①内科的治療
*薬物治療:痛みや炎症の緩和:抗生物質や解熱鎮痛剤を使用して痛みや炎症を抑えます。ただ前述しましたように、一旦症状が改善しても将来再発する可能性がありますので、炎症が治まった時点で外科治療を受けることが勧められます。
*内視鏡的治療:経口の内視鏡を利用して結石を取りのぞく方法で、おもに総胆管結石に対しておこなわれます。詳細は内視鏡センター・消化器科のホームページをご覧ください。
②外科治療
手術の方法は患者さんの状態、胆石の位置、炎症の程度などを考慮して決定されます。
*胆のう結石症:原則的に腹腔鏡下胆のう摘出術を第一選択とします。高度の腹腔内癒着を認める場合や胆嚢炎を何度も繰り返すことなどにより胆のう周囲に高度の炎症をともなっている場合には開腹手術に変更する場合もあります。
*総胆管結石症:経口内視鏡による切石術(結石を摘出)が第一選択となりますが、胃切除後などで内視鏡による切石術が困難な場合は、手術で総胆管を切開して結石を取り除く総胆管切石術を行います。
ヘルニア
「ヘルニア」とは、からだの組織が正しい位置からはみ出した状態をいいます。腹部においては、腹腔内容物(腸管や脂肪)が、腹壁に生じた欠損部(脆弱となった部分)を通じて飛び出す状態のことで、一般には「脱腸」とも呼ばれている病気です。
ここでは成人の「鼠径(そけい)部ヘルニア」、そして「腹壁瘢痕(ふくへきはんこん)ヘルニア」について説明します。
1. 鼠径ヘルニア
左右の下腹部の太腿の付け根あたり(鼠径部)に発生するヘルニアの総称を鼠径(そけい)部ヘルニアといいます。腹部に生じるヘルニアの中で最も多いのがこの鼠径ヘルニアです。
長時間立っている時、重いものを持った時、咳をした時などに左右の下腹部が(男性ではから陰嚢にかけて)膨らんだり、違和感や痛みを感じたりします。この時、膨らみの中には腸管や脂肪などが飛び出してきています。通常は手で押さえたり横になって休むと、膨らみが引っ込み、症状は和らぎます。
ただし、鼠径部ヘルニアを放置すると、膨らみが硬くなって引っ込まなくなり、強い腹痛や嘔吐などの症状が起こる「嵌頓(かんとん)状態」になる可能性があります。嵌頓状態は、腸閉塞(腸が詰まる)や腸壊死(腸が腐る)を引き起こし、命に関わることもあるため、緊急での処置や手術が必要です。
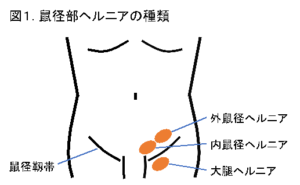
1)鼠径ヘルニアの種類
鼠径部ヘルニアは鼠径部のどの部位に発生するかによって、外鼠径(がいそけい)ヘルニア、内鼠径(ないそけい)ヘルニア、大腿(だいたい)ヘルニアの3種類に分けられます(下図1)。
*外鼠径ヘルニア:子供の頃からヘルニアの原因となる凹みあり、成人になり膨らんできたもの。男性に多く見られます。
*内鼠径ヘルニア:年齢と共にお腹の壁(筋肉・筋膜)が弱くなって、そこから腸が脱出するもの。高齢の方に多く見られます。
*大腿ヘルニア:鼠径部の下側から出てくるもの。中年以降の女性(特に、痩せ型、経産婦)に多く見られ、発生率は少ないですが、嵌頓する可能性が高いので特に注意が必要です。
2)治療
鼠径部ヘルニアに対しては、外科手術のみが唯一の治療法です。脱腸帯やヘルニアベルトは症状を和らげることはできるかもしれませんが、根本的な治療法にはなりません。自然に治ることも薬で治療する方法もありません。程度や症状によってはしばらく経過をみることもありますが、治療法は手術が原則です。
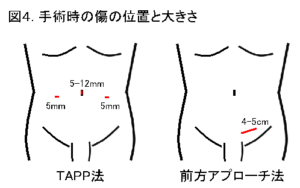
3)手術の方法
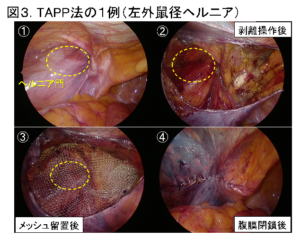
鼠径部ヘルニアの手術には、鼠径部を4~5cmほど切開する鼠径部切開法(前方アプローチ法)と、腹腔鏡を使用して行う腹腔鏡下ヘルニア修復術(TAPP法:Trans-Abdominal Pre-Peritoneal repair法など)の2つのアプローチ法があります。どちらの手術でも、へルニア嚢(ヘルニアの袋)を処理し、ヘルニア門(ヘルニアの出入り口)を確認し、メッシュ(人体に無害な素材でできた人工補強材)を使用して、ヘルニア門を塞ぐことが目的です。
当院では、ほとんどの鼠径部ヘルニアの手術を腹腔鏡下ヘルニア修復術;TAPP法(図2、図3)で行っています。この手術は臍とその左右に計3ヶ所の小さな穴を開け、ポートを挿入して行うため(図4)、鼠径部切開法と比べて、傷が小さく、痛みが少ないというメリットがあります。さらに当院では、数年前より、臍の傷を従来の12mmから5mmとより小さくすることに取り組んでいます。これにより、臍の周りを強く縫合する必要がなくなり、痛みを軽減することに繋がっています。術後の痛み止めも適切に使用し、患者さんの痛みの軽減に努めています。
腹腔鏡下ヘルニア修復術は全身麻酔下に行いますが、通常、当日夕より飲水や食事、翌日より歩行が可能です。合併症がなければ、術後3日ほどで退院していただけます。
鼠径部ヘルニアの合併症としては、出血(手術中、手術後)、血腫・水腫(術後の鼠径部に血や水が溜まること)、感染(傷の感染、メッシュ感染)、疼痛(傷や鼠径部の痛み)、ヘルニアの再発、対側発症(手術した方と反対側のヘルニアの発症)などが挙げられます。
鼠径部ヘルニアの再発率は、メッシュを使用した手術方法では、一般に1%未満と低いと言われています。しかし、激しい運動や重いものを持つなど下腹部に力がかかる行為は、ヘルニア再発のリスクになる可能性があるため、退院後しばらくは控えて下さい。
初期の鼠径部ヘルニアは痛みなどの症状もあまりなく、病気の場所から「恥ずかしい病気」のイメージがあり、受診をためらう患者さんが多くいらっしゃいます。しかし、日本では年間約15万人の患者さんが鼠径部ヘルニアの手術を受けており、最も多い外科手術です。
当院では、鼠径部ヘルニアの患者さんに対し、丁寧で確実な手術、術後の痛みの少ない手術を心がけています。鼠径部ヘルニアでお困りの方はお気軽に受診して頂けたら幸いです。
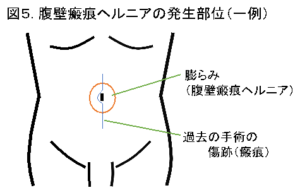
2. 腹壁瘢痕(ふくへきはんこん)ヘルニア
腹部の内臓を取り囲む組織を腹壁(ふくへき)といいます。腹壁は何層もの筋肉やその周りの筋膜(きんまく)から作られています。腹部の手術や外傷などの後、その傷跡(瘢痕(はんこん))が膨らんで、出っ張ってしまうことがあります。この状態を、腹壁瘢痕(ふくへきはんこん)ヘルニアといいます(図5)。お腹に力を入れると膨らみが大きくなり違和感や痛みを感じたりすることもあります。この時、膨らみの中には、腸管や脂肪などが飛び出してきています。通常は手で押さえたり横になって休むと、膨らみが引っ込み症状は和らぎます。
ただし、腹壁瘢痕ヘルニアを放置すると、膨らみが硬く引っ込まなくなり、強い腹痛や嘔吐などの症状が起こる嵌頓(かんとん)状態になる可能性があります。嵌頓状態は、腸閉塞(腸が詰まる)や腸壊死(腸が腐る)を引き起こし、命に関わることもあるため、緊急での処置や手術が必要です。
2)治療
腹壁瘢痕ヘルニアに対しては鼠径ヘルニアと同様、外科手術のみが唯一の治療法です。自然に治ることや、薬で治療する方法はありません。程度や症状によってはしばらく経過をみることもありますが、治療法は手術が原則です。
腹壁瘢痕ヘルニアの手術は、ヘルニア門(ヘルニアの出入り口)やへルニア嚢(ヘルニアの袋)の大きさ、その他の患者さんの状態によって、手術方法が異なります。
ヘルニア門が小さい場合(約2cmまでが目安です)は、ヘルニア門を糸で縫合して閉鎖する単純縫合閉鎖術を行います。
ヘルニア門が大きい場合は単純縫合閉鎖では将来的にヘルニアが再発する可能性が高いため、メッシュ(人体に無害な素材でできた人工補強材)を使用して、ヘルニア門全体を広く覆い閉鎖することが必要です。メッシュを使用する手術方法には、開腹手術で腹腔外からメッシュを留置する方法と、腹腔鏡下手術で腹腔内からメッシュを留置する方法があります。腹腔鏡下手術の方が、傷が小さく、痛みが少ないというメリットがあります。但し過去の手術の内容などによっては腹腔鏡下手術が難しい場合もあります。
当院では、腹腔鏡下手術を第一選択としており、腹腔鏡下腹壁瘢痕ヘルニア修復術(IPOM法:IntraPeritoneal Onlay Mesh法 または IPOM-Plus法)を行っています。IPOM法はヘルニア門を閉鎖せずにメッシュを腹腔内に留置する方法で、IPOM-Plus法はヘルニア門を縫合閉鎖した上でメッシュを腹腔内に留置する方法です。腹壁瘢痕ヘルニア部を中心に、腹部に5-12mmの小さな穴を4-5ヶ所開けて行い、ヘルニア門よりも十分に大きなメッシュを留置します(図6、図7)。
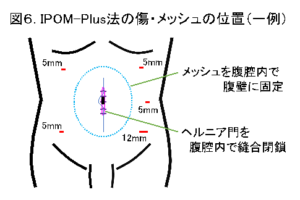
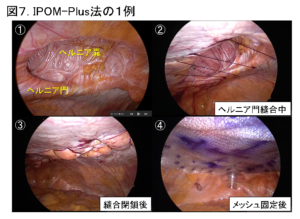
腹壁瘢痕ヘルニアの手術は、全身麻酔下に行いますが、通常、当日夕より飲水や食事、翌日より歩行が可能です。合併症がなければ、術後5日ほどで退院していただけます。
ヘルニア門の縫合閉鎖部の痛みが比較的強い場合があるため、術後の痛み止めを適切に使用し、必要に応じて硬膜外麻酔も併用し、患者さんの痛みの軽減に努めています。
腹壁瘢痕ヘルニアの合併症としては、出血(手術中、手術後)、血腫・水腫(術後の腹壁に血や水が溜まること)、感染(傷の感染、メッシュ感染)、疼痛(傷や腹壁の痛み)、ヘルニアの再発、などが挙げられます。
但し、激しい運動や重いものを持つなど腹部に力がかかる行為は、腹壁瘢痕ヘルニア再発のリスクになる可能性があるため、退院後しばらくは控えて頂く必要があります。
患者さまへ
専門医制度と連携したデータベース事業について
このたび関連する多くの臨床学会が連携し、わが国の医療の現状を把握するため、『一般社団法人 National Clinical Database』(以下、NCD)を立ち上げ、データベース事業を開始することになりました。
この法人における事業を通じて、患者さんにより適切な医療を提供するための専門医の適正配置が検討できるだけでなく、最善の医療を提供するための各臨床現場の取り組みを支援することが可能となります。
何卒趣旨をご理解の上、ご協力賜りますよう宜しくお願い申し上げます。
- 本事業への参加について
本事業への参加は、患者さまの自由な意思に基づくものであり、参加されたくない場合は、データ登録を拒否して頂くことができます。
なお、登録を拒否されたことで、日常の診療等において患者さまが不利益を被ることは一切ございません。 - データ登録の目的
患者さまに向けたより良い医療を提供する上では、医療の現状を把握することは重要です。
NCDでは、体系的に登録された情報に基づいて、医療の質改善に向けた検討を継続的に行います。
NCD参加施設は、日本全国の標準的成績と対比をする中で自施設の特徴と課題を把握し、それぞれが改善に向けた取り組みを行います。
国内外の多くの事例では、このような臨床現場主導の改善活動を支援することにより、質の向上に大きな成果を上げています。 - 登録される情報の内容
登録される情報は日常の診療で行われている検査や治療の契機となった診断、手術等の各種治療やその方法等となります。
これらの情報は、それ自体で患者さま個人を容易に特定することはできないものですが、患者さまに関わる重要な情報ですので厳重に管理いたします。
情報の取り扱いや安全管理にあたっては、関連する法令や取り決め(「個人情報保護法」、「疫学研究の倫理指針」、「臨床研究の倫理指針」、「医療情報システムの安全管理に関するガイドライン」等)を遵守しています。
登録されたご自身のデータをご覧になりたい場合は、受診された診療科にお問い合わせ下さい。 - 登録される情報の使われ方
登録される情報は、参加施設の治療成績向上ならびに皆さまの健康の向上に役立てるために、参加施設ならびに各種臨床領域にフィードバックされます。
この際に用いられる情報は集計・分析後の統計情報のみとなりますので、患者さま個人を特定可能な形で、NCD がデータを公表することは一切ありません。
情報の公開にあたっても、NCD内の委員会で十分議論し、そこで承認を受けた情報のみが公開の対象となります。 - お問い合わせ
本事業に関するお問い合わせは、受診された診療科またはNCD事務局(NCDホームページ)までご連絡ください。


 印刷用のページを表示
印刷用のページを表示